癫痫与妊娠WHEC实践公报和临床管理准则卫生保健提供者。教育补助金由妇女提供的健康和教育中心( WHEC ) 。 大约每100名怀孕妇女中出现癫痫。这些怀孕本独特的挑战,由于产科医生和神经的相互影响的癫痫和怀孕,可变抗惊厥药物对母亲和胎儿,和药代动力学的变化,这些药物在怀孕期间。在妇产科和神经应该共同努力之前概念和整个病人的妊娠,以确定最安全和最有效的药物治疗。此外,医生选定的病人照顾她的孩子应包括在怀孕前的讨论,以解决可能增加的先天性畸形,新生儿的潜力与某些药物的镇静作用,以及有关的问题母乳喂养。本文件的目的是提供最新的信息处理这个问题,并提出切实可行的意见,管理病人。 癫痫:临床问题癫痫,是指两个或两个以上的缉获量是不是由其他疾病或情况下,影响到约45万人。在美国,普遍的癫痫是大约6至8每1000人口和发病率大约是26到40每10万人,年,较高的利率婴儿和人年龄超过60岁。约70 %的成年人的新发癫痫的部分(焦点)缉获。在大多数情况下( 62 % ) ,原因不明。脑卒中( 9.0 % ) ,头部外伤( 9.0 % ) ,酒精( 6.0 % ) ,神经退行性疾病( 4.0 % ) ,静态性脑病( 3.5 % ) ,脑肿瘤( 3.0 % )和感染( 2.0 % )占多数其余案件( 5 ) 。虽然脑血管病的原因是较常见的中老年人,原因目前还不清楚在25至40 %的患者谁是65岁或以上。瞬时发生改变的意识,行为异常,或不自主运动提出了诊断癫痫。由于癫痫发作很少遵守医生的诊断通常是根据历史资料的补充选定试验。第一步是要回答这个问题是否被扣押事件。第二个问题是,以确定是否有癫痫的病人。 神经检查是正常的,大多数癫痫患者。据联合建议,美国神经病学会和美国癫痫协会,患者无端首次检获应接受脑电图(脑电图) ,电脑断层( CT表现)扫描或磁共振成像( MRI )的头部,并选定验血根据临床情况( 3 ) 。痫样脑电模式,如棘尖波可以协助诊断和分类的发作是可以协调或广义。然而,无论是正常的脑电图异常间单独或反驳或确认诊断癫痫。脑电图异常的50 %的患者占了一宗案件,他们显示痫样放电中,只有大约一半的患者。异常的发病率增加时,脑电图是重复或执行后的病人进行了剥夺睡眠( 7 ) 。视频脑电图监测是必要的,如果是关注非癫痫活动。磁共振成像的大脑更敏感比CT在确定因果关系的结构性病变有关的癫痫症。例行验血很少告知诊断其他健康人群。然而,一个完整的血球计数,肝功能试验,并测量电解质水平是有益的抗癫痫治疗前开始,因为剂量调整可能是必要的,如果肝或肾功能异常。癫痫的诊断有相当大的影响病人的情绪,人际关系,就业,社会功能,生活质量,并有能力驱动器。早期和反复讨论这些问题的建议。 孕前咨询妇女癫痫病应设法照顾从妇产科医生,尽快为他们性行为活跃。使用某些抗癫痫药物可能会干扰行动的口服避孕药剂。服用低剂量口服避孕药和某些抗癫痫药物可能有更多的突破性出血,可能是在风险增加意外怀孕。这迅速清除似乎没有引起使用丙戊酸钠或苯二氮类( 1 ) 。虽然生育率可降低癫痫患者,大多数癫痫患者是能够想象没有困难。 主题,以解决在怀孕前咨询的妇女是癫痫发作的可能性将变得更加频繁怀孕期间和致畸潜力抗癫痫药物。重要性良好扣押控制和遵守抗癫痫药物方案应该强调的。监测血浆抗癫痫药物应考虑到患者。预概念和妊娠期补充叶酸和维生素K的补充是很重要的一部分辅导。 影响妊娠对癫痫对一些妇女癫痫,变化的频率会发生缉获整个怀孕,但最大危险之时的癫痫发作是在劳动和交付。在大约48 %至57 %的妇女与癫痫病发作的频率,在怀孕期间保持稳定。增加是在四分之一到三分之一,实际上减少了9 %到22 % ( 2 ) 。癫痫患者的治疗可能是单一的药物治疗或药物相结合的基础上,类型的扣押和副作用。水平最常用的抗癫痫药物(苯妥英,卡马西平,并phenobarbitol )可以在怀孕期间发生重大变化,一般在总浓度降低怀孕进展。虽然总水平下降,自由(积极)的水平往往会减少,因为减少血清白蛋白和其他蛋白整个妊娠期。药物剂量应加以调整,根据血清总水平和病人的病情。如果药物水平是认真监督,怀孕应不会影响发作频率。 潜在的毒性作用常用抗癫痫药:
影响癫痫妊娠大多数妇女癫痫病谁怀孕将有顺利怀孕了一个良好的结果。几个复杂问题的报告;这些国家是:先兆子痫,仍然出生,抑郁Apgar评分,低出生体重,头围减少。然而,研究宽慰的是,没有增加,利率的围产儿死亡率,先兆子痫,早产,或剖宫产妇女癫痫。 胎儿和新生儿的影响缺乏维生素:所有抗干扰叶酸代谢。叶酸缺乏细胞胚胎发生过程中一直与神经管畸形及其他先天性畸形。预概念和在怀孕期间叶酸4毫克剂量是每天适当的病人服用抗癫痫药。新生儿出血减少维生素K依赖性凝血因子(二,七,九,十)发生在婴儿的母亲考虑苯巴比妥,苯妥英钠和扑。建议这些婴儿得到1毫克的维生素K肌注出生。有些作者建议预防性口服维生素K在上个月怀孕。治疗与苯巴比妥,苯妥英钠和扑也可能导致更多的维生素D代谢的患者应鼓励各国采取产前维生素,包括有足够的维生素D 先天性畸形:在文学这似乎是一个6-8 %的出生缺陷婴儿的妇女采取抗惊厥药物。这是一个危险的两到三倍,在总人口。主导畸形是唇裂/唇腭裂和心血管畸形。一个具体的海因综合征胎儿已经确定组成的增长和业绩的延误,头颅面部畸形(包括clefting ) ,和肢体畸形(包括发育不全钉子和远端指骨) 。大约10-30 %的妇女所生婴儿服用这些药物已报告有一些方面综合征( 3 ) 。暴露的比例有完整的婴儿综合症是要小得多。青少年癫痫病往往丙戊酸钠治疗,因为它几乎没有什么副作用在这一年龄组。然而,伴随着具体丙戊酸钠综合征胎儿的颅骨面部缺陷和神经管缺陷。研究人员发现一种统计学显着性差异智商儿童的母亲癫痫对照。似乎有一个小未定义的风险略有下降智商儿童的母亲所生的癫痫。 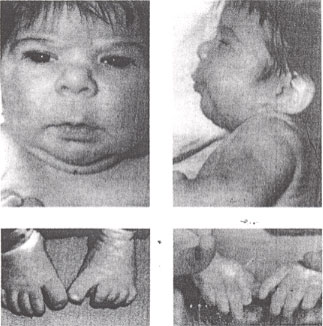 胎儿乙内酰脲综合征:面部特征-姿态鼻子,轻度中部发育不全,长薄上唇唇红边界并降低远端数字发育不全。 可能的机制,反可能会导致癫痫患者出生缺陷是:
管理妊娠期:患者抗惊厥级别应定期检查和剂量作相应调整。良好的扣押控制怀孕期间重要的是在确保幸福的女人癫痫和胎儿。如果在所有可能的,维护怀孕癫痫患者的单一疗法的最低有效剂量,理想应建立在概念。监测抗癫痫药物的水平,以确保治疗药物的水平。拉莫三嗪,可能需要2倍增加的第三学期,以维持稳定的血药浓度,但代谢返回怀孕前基线后48小时内交货,因此有必要迅速产后减少剂量。病人服用抗应当评价可能是胎儿的神经管缺陷相结合的孕妇血清甲胎蛋白测定和超声。羊膜穿刺术应提供如果前面的测试模棱两可。在16-18周的妊娠,患者应进行全面的B超检查,以寻找先天性畸形。产前胎儿监测试验工作应产科迹象。监测和控制风险因素,如剥夺睡眠或不遵守,可能挑起更频繁的发作,有利于在怀孕期间良好的结果。如果一个女人是坚持疗法和她的风险因素是很好的控制,但缉获量增加无论如何,考虑增加剂量她抗。 劳动和交付:有了适当的胎儿监护,提供良好的产科麻醉,能够测量产妇抗水平,阴道分娩可以放心患者癫痫症。执行计划应该包括提供人员执行新生儿复苏如有必要。在劳动,口服吸收的药物是不稳定的;如果病人呕吐物,它几乎可以忽略不计。当管理是必要的抗惊厥分娩,各级应决心帮助确定合适的剂量。如果病人的苯妥英钠水平是正常的,通常的每日剂量可静脉注射。治疗患者血清中苯巴比妥,一个单一的60-90毫克肌肉注射剂量通常将足以维持整个劳动和交付。通常装载量是10月15日毫克/公斤静脉注射的速度不会高于50毫克/分。病人服用卡马西平可考虑静脉注射苯妥英,因为没有肠外形式。苯二氮类药物也可用于急性发作,但他们可能会导致抑郁症早期新生儿以及产妇呼吸。 偶尔发作将确诊首次在怀孕期间。如果缉获发生在孕晚期,它们可能会混淆子痫。诊断往往随着时间的推移变得更清晰,但在这两种情况下必须采取行动,以防止更多的癫痫发作。在这种情况下,最好是承担病人子痫。如果患者经常广义缉获(状态癫痫) ,立即治疗是至关重要的。协商麻醉和神经可能会有所帮助。药物的选择是静脉注射苯妥英,这是非常有效的,具有长期的行动,并具有较低的发病率严重的副作用。另外,苯巴比妥或地西泮可使用。癫痫持续状态可能导致产妇胎儿低氧血症。病人应放在她左侧,如果可能的话,因为这会增加子宫血液流动,以及减少风险的产妇的愿望。氧还应当管理可能的话。胎盘早剥的风险也存在着与延长缉获。 母乳喂养:最健康组织强烈建议母乳喂养促进母子键和减少感染的危险和免疫疾病的晚年生活( 4 ) 。抗癫痫药物进入母乳在不同程度上,通常是通过简单的扩散和比率是由药物的分子量, pKa值,脂溶性,和最重要的是一定程度的蛋白结合。母乳中的浓度的苯妥英,卡马西平,丙戊酸钠和tiagabine可以忽略不计,因为他们紧密结合的蛋白质。最好的建议大多数妇女是认真考虑母乳喂养,同时考虑到,一旦开始,婴儿可以观察到有适当的体重增加和睡眠周期。抗代谢和清除仍然升高,只要病人继续母乳喂养。当病人停止母乳喂养,母亲可能会增加血清抗惊厥药物浓度需要剂量调整。如果是突然停止母乳喂养,一些婴儿谁暴露了这些药物可能会出现戒断症状。这通常发生在头几天后停止母乳喂养。婴儿可能需要开始低剂量苯巴比妥,并进行逐步撤出。 产后期:各级抗惊厥药物可迅速崛起过程中的前几个星期和产后应监测频率。一种办法是衡量水平大约1周产后指导剂量调整。妇女应劝告避孕。没有方法是禁忌专利癫痫,但如果选择口服避孕药高剂量可能需要。患者应鼓励继续得到照顾,以控制病情和接收前概念照顾未来的预期妊娠。 选择抗癫痫药物的妇女抗癫痫药物,尤其是丙戊酸钠,已与生殖内分泌失调,最显着的特点多囊卵巢综合征(如月经周期不规则,体重增加,以及多毛症) ( 6 ) 。这似乎是协会有关至少部分的癫痫本身,而是在大多数妇女,药物似乎各方面发挥主要作用。观测研究表明临床上重要的协会之间的使用丙戊酸钠,单独或与其他药物,以及发展性卵巢癌,无排卵周期,并血症( 8 ) 。肝酶诱导抗癫痫药物如苯妥英,卡马西平和苯巴比妥,以及托和奥卡西平,增加清除口服避孕药。因此,妇女服用这些药物谁使用口服避孕药,应使用含有至少50微克的雌二醇,以便减少怀孕的机会( 9 ) 。然而,避孕效果高剂量口服避孕药一直没有得到很好的研究,和其他方法(如屏障避孕)应对此加以讨论。拉莫三嗪的剂量需要调整时,口服避孕药是开始或停止,因为口服避孕药提高清除拉莫三嗪。拉莫三嗪血药浓度应遵循此设置,并在怀孕期间( 9 ) ,这增加了清除许多抗癫痫药物,但尤其是拉莫三嗪。 出生的婴儿的妇女癫痫有畸形率增加,这被认为是主要的原因抗癫痫药物( 10 ) 。研究影响的特定药物在怀孕期间受到阻碍混杂因素,如类型和严重程度癫痫和使用一个以上的代理人在许多病人。任何抗癫痫药物可以被认为是绝对安全。新药有很好的研究较少,但证据显示丙戊酸钠以风险增加出生缺陷是最有说服力的和足够的建议对使用的育龄妇女,除非没有其他( 11 ) 。危险的出生缺陷可能是最大限度地减少进一步的治疗和药物与单剂量尽可能低的水平在怀孕期间,尽管证据来支持这些建议,是有限的。回顾性分析学龄儿童建议协会之间宫内暴露于丙戊酸钠(但不包括其他抗癫痫药物)和更低的智商和发展迟缓( 12 ) ;这一发现令确认的前瞻性研究。 拉莫三嗪( Lamictal )用于癫痫及双极紊乱。没有充分,并得到良好控制的研究怀孕。患者可能会遇到的风险增加缉获缺乏一级的监测( 13 ) 。穿过胎盘及胎儿暴露尚未记录到的风险增加主要异常。将其转让给母乳低,它被认为是安全的母乳喂养。 摘要癫痫构成独特的挑战为一名孕妇和她的医生。怀孕期间的生理变化会影响癫痫和相反癫痫和抗癫痫药物可能会影响怀孕前和其成果。医学进步继续帮助尽量减少胎儿和产妇的风险和减少了一些重大出生缺陷和流产的妇女癫痫。随着继续保持警惕孕妇癫痫患者和他们的卫生保健提供者,胎儿和孕妇的成果将继续改善。 参考资料References
|