Infertilité : Évaluation et Gestion
Bulletin de pratique en matière de WHEC et directives cliniques de gestion pour des fournisseurs de soins de santé. La concession éducative a fourni par Health de Women's et centre d'éducation (WHEC).
Un 10% environ à 15% de couples qui veulent avoir un enfant avoir la conception de difficulté. Au moins 6.2 millions de couples aux Etats-Unis sont stériles. Quelques experts placent ce numéro plus près de 8 millions. Il est clair que l'infertilité soit un immense problème, non seulement à cause du vaste nombre de personnes affectées, mais également à cause du chagrin d'amour qu'ils souffrent et les coûts encourus par le système de soins de santé. Bien que l'incidence de l'infertilité semble être sur l'élévation, elle n'est pas claire si cette tendance représente une augmentation réelle de l'infertilité ou juste une plus grande demande des services d'infertilité. Cependant, quelques développements sociaux semblent avoir augmenté la prédominance des facteurs liés à l'infertilité. Beaucoup de couples avec des problèmes de fertilité préfèrent essayer de concevoir plutôt qu'adoptent, non seulement pour les raisons émotives évidentes mais parce qu'ils craignent que les bébés adoptés puissent avoir des problèmes de santé liés dans l'utérus à l'exposition au virus humain d'immunodéficit (HIV) ou aux médicaments illicites. Ces facteurs ont mis le plus grand accent sur le diagnostic et le traitement de l'infertilité. Les régimes courants de traitement de gestion et la recherche passionnante à l'avenir permettent l'optimisme toujours croissant pour ces couples.
Le but de ce document est de fournir l'arrangement de l'évaluation des couples et des stratégies stériles pour la gestion de l'infertilité. Un des défis principaux avant nous aujourd'hui assortit le patient droit avec la bonne intervention. La fertilité diminue avec l'âge, particulièrement chez les femmes ; donc la pratique courante de retarder la grossesse pour une variété de raisons économiques et sociales s'est probablement ajoutée au numéro des couples qui ne peuvent pas concevoir naturellement. L'incidence des maladies sexuellement transmises qui peuvent endommager les structures reproductrices chez les deux hommes et femmes a monté sensiblement. Heureusement, nous avons plus de moyens que jamais pour étudier les causes de l'infertilité et traiter alors la condition effectivement.
Physiologie Reproductrice :
Les interactions hormonales complexes contrôlent le développement et le fonctionnement des régions reproductrices dans des femmes et des hommes. L'axe hypothalamique-pituitaire-hypothalamic-pituitary-gonadal stimule et règle la production des hormones requises pour le développement et le fonctionnement sexuels normaux. L'ovaire et le testicule sont contrôlés par un système hormonal complexe avec les boucles de rétroaction positives et négatives. L'hypothalamus produit gonadotropin-libérer l'hormone (GnRH), qui stimule la glande pituitaire pour produire et libérer deux hormones gonadotropic : hormone folliculaire-stimulante (FSH) et hormone luteinizing (main gauche). FSH et main gauche stimulent à leur tour l'ovaire et le testicule pour produire les hormones stéroïdes de sexe comme la testostérone et l'oestrogène aussi bien que des gametes. Les stéroïdes de sexe "rétroagissent" à l'hypothalamus et pituitaire pour régler la sécrétion de GnRH, de FSH et de main gauche.
Hommes - les hormones gonadotropic FSH et main gauche agissent sur les testicules. Tous les deux sont nécessaires pour lancer la spermatogenèse. La main gauche stimule les cellules de Leydig des testicules sécréter la testostérone, une hormone essentielle pour la spermatogenèse et pour le développement des caractéristiques secondaires de sexe chez les hommes. La testostérone règle la production de la main gauche. Quand la testostérone atteint un certain niveau, elle exerce une influence de rétroaction sur le pituitaire et l'hypothalamus pour régler la production de FSH qui est produit par les cellules de Sertoli ou les cellules germinales des testicules, ou de tous les deux. Chaque testicule se compose de plusieurs centaines de lobules contenant les tubules seminiferous enroulés qui convergent pour former le testicule de rete. Le testicule de rete vide alternativement dans les efferentes de ductuli le testicule. Cela prend environ 72 jours pour qu'un spermatogonium non mûr se développe en spermatozoïde mûr. Le sperme a formé dans les tubules seminiferous mûrs et atteint la motilité dans l'épididyme. De l'épididyme, les spermes entrent dans le vas que les deferens, qui voyage par le scrotum, s'inscrit au canal et aux cours inguinaux par le bassin à la pièce postérieure de la prostate. Le sperme et les fluides d'accompagnement sont déposés dans l'urètre prostatique. La prostate cotise l'acide-phosphatase et les fibrinolysins qui brisent vers le haut le coagulant de sperme. L'éjaculation se produit quand le fluide séminal atteint l'urètre prostatique et est propulsé en avant par l'action du muscle de bulbocavernosus, qui est contrôlé par stimulation sympathique. Les nerfs sensoriels dans l'urètre prostatique transportent des impulsions afférentes au système nerveux autonome, qui stimule le sphincter interne pour se contracter, prévenant l'écoulement rétrograde dans la vessie. Les nerfs parasympathiques stimulent le sphincter externe la faisant détendre.
Femmes - chez les femmes l'action des hormones gonadotropic est cyclique. Quand les niveaux d'oestrogène atteignent leur remarque plus basse, la menstruation se produit ; en même temps les niveaux de FSH et de main gauche montent graduellement. Les quantités croissantes de gonadotropins stimulent la croissance des nombreuses follicules ovariennes, qui produisent des niveaux plus élevés d'oestrogène en réponse aux niveaux se levants de la main gauche et du FSH. Des nombreuses follicules qui commencent à mûrir, seulement on progresse normalement pour devenir une follicule mûre ; les autres se dégénèrent. Le mécanisme qui cause cette dégénération et l'ascendant certain d'une follicule est connu pour se produire par l'intermédiaire de l'apoptosis. On le connaît, cependant, que la follicule dominante produit plus d'oestrogène, qui rend la follicule plus susceptible de la stimulation gonadotropic. Pendant que le cycle progresse, la production d'oestrogène augmente et la production des gonadotropins (principalement FSH) est légèrement supprimée par une rétroaction négative d'oestrogène. Les niveaux d'oestrogène continuent à monter et à exercer par la suite une rétroaction (positive) biphasée sur le système hypothalamique-pituitaire, ayant pour résultat une montée subite de main gauche et une peu de montée subite de FSH. Un ovule est expulsé de la follicule mûre 24 à 48 heures plus tard. Après ovulation, la follicule vide devient le luteum de corpus, qui commence à sécréter la progestérone et cotise à la production de l'oestrogène. L'élévation progressive des niveaux de sérum de ces deux hormones transforme l'endometrium de l'utérus en doublure sécréteuse en vue de la grossesse. Si la grossesse ne se produit pas, le luteum de corpus avec une vie d'environ 14 jours, commence à se délabrer. La production de la progestérone et de l'oestrogène par le luteum de corpus commence à diminuer, et la menstruation commence. Quand la grossesse se produit, le conceptus sécrète, le gonadotropin chorionic humain (HCG), qui maintient le fonctionnement du luteum de corpus. Le luteum de corpus continue à produire des quantités croissantes de progestérone et d'oestrogène pendant jusqu'à 10 semaines. Ces hormones sont essentielles pour maintenir la grossesse. Si l'effet de la progestérone sur l'endometrium est insatisfaisant, la grossesse est perdue. Juste comme la fertilité diminue avec l'augmentation de l'âge, l'incidence de l'erreur spontanée cliniquement identifiée monte pendant que l'âge avance (1).
Cycle D'Ovulatory
Principes généraux dans l'évaluation de l'infertilité :
L'évaluation de l'infertilité devrait se concentrer sur les couples et pas sur un ou autre associé, indépendamment de l'exécution reproductrice passée. Les deux associés devraient être encouragés à assister à chaque visite pendant l'évaluation, autant que possible. Les couples subissant le diagnostic et le traitement d'infertilité peuvent exiger la consultation pour des difficultés émotives telles que l'inquiétude, l'effort, et la dépression. Les fournisseurs de soins de santé entretenant les couples stériles devraient maintenir 5 buts fondamentaux dans l'esprit :
- Identifiez la cause spécifique de l'infertilité, si possible et utilisez la méthode appropriée d'évaluation et de traitement.
- Pour fournir l'information précise et les options disponibles aux couples. Les consultations régulières aux résultats de révision et de critique et aux recommandations d'ensemble pour davantage d'évaluation et de traitement sont nécessaires pour s'assurer que tous les besoins du couple et soucis médicaux, émotifs et financiers sont effectivement satisfaits.
- Pour guider les couples dans qui les formats standards du traitement ne réalisent pas le succès aux solutions de rechange, y compris des technologies reproductrices aidées (ART), à l'utilisation des gametes de distributeur (les oocytes ou le sperme).
- Pour fournir le support émotif pendant un temps d'essai. Les couples stériles ont besoin souvent de l'opportunité d'exprimer leurs inquiétudes, anéantissements, et craintes. Le groupe de soutien ou les services de consultation sont salutaires et peuvent aider à satisfaire le besoin. La consultation doit être un procédé continu pendant l'évaluation et le traitement (2).
- Pour fournir des informations et se rapporter à des services ou à des moyens d'adoption, si désiré par les couples et pour les aider à venir à la fermeture.
Évaluation Clinique :
Tous les couples et en particulier couples stériles sont très intéressés à apprendre n'importe quoi qu'ils eux-mêmes pourraient faire pour maximiser la probabilité de réaliser une grossesse réussie. Avec des rapports non protégés, environ 90% de couples normalement fertiles conçoivent dans un délai de 1 an (20% dans un délai de 1 mois, 50% dans les 3 mois, et 75% dans les 9 mois). Par conséquent, la plupart des couples ne devraient pas être soumis aux rigueurs d'une infertilité travaillent-vers le haut jusqu'à ce qu'ils aient essayé de concevoir pendant au moins 1 année sans succès. Si une aide médicale de recherche de couples pour des problèmes de fertilité avant 1 an s'est écoulée, une histoire complète et un examen physique sont justifiés pour les aider à décider si continuer davantage de de contrôle. Si l'histoire ou l'examen indique la spermatogenèse altérée, le dysfonctionnement menstruel apparent, la maladie inflammatoire pelvienne, la chirurgie pelvienne antérieure, ou le dysfonctionnement sexuel évident, il n'y a aucune raison d'attendre. L'âge de la femme (> 35 ans) peut également être une raison de lancer l'évaluation de fertilité plus en avance. Quelques couples choisissent d'attendre l'année complète, alors que d'autres se poursuivent par les tests non envahissants et moins chers.
Les choix de style de vie et les facteurs environnementaux peuvent en effet influencer la fertilité et mériter la considération et la discussion quand ils sont appropriés. Approximativement 62% de femmes américaines sont de poids excessif et encore 33% sont (3) obèse. Les anomalies de GnRH hypothalamique et de sécrétion pituitaire de gonadotropin sont relativement comparatrices dans les femmes du poids excessif (BMI 25 plus grands que), obèses (BMI 30 plus grands que) et de poids insuffisant (BMI moins de 17). Le rapport entre le BMI et la fertilité chez les hommes n'a pas été soigneusement étudié. Un de peu d'excédent de choses que les couples peuvent avoir le contrôle spécifique est n'importe quelle forme d'abus de substance ; le tabagisme est le plus important. Le tabagisme a un impact défavorable bien connu sur des résultats de grossesse et il y a des preuves croissantes que la fertilité est inférieure en particulier chez les femmes qui fument. Les mécanismes impliqués peuvent inclure l'épuisement folliculaire accéléré. D'autres formes d'abus de substance peuvent également compromettre la fertilité. La marijuana empêche la sécrétion de GnRH et peut supprimer le fonctionnement reproducteur chez les hommes et des femmes. L'utilisation de cocaïne peut altérer la spermatogenèse et a été associée à un nettement plus grand risque de la maladie tubal chez les femmes. La consommation lourde d'alcool chez les femmes diminue la fertilité (4). Ces facteurs de style de vie augmentent également le risque de perte de grossesse.
Histoire et examen physique :
N'importe quelle évaluation de l'infertilité commence par une histoire soigneuse et un examen physique qui souvent identifieront les symptômes ou les signes qui suggèrent une cause spécifique et aident à concentrer l'évaluation sur le factor(s) très probablement responsable. L'entrevue initiale devrait documenter la durée des rapports non protégés et les âges des deux associés. Des femmes 35 ans et plus vieux devraient être conseillées au sujet des problèmes relatifs à l'âge de fertilité : cadence réduite de contraception, morbidité et/ou mortalité accrue pendant la grossesse, et anomalies génétiques dans le foetus. Le criblage prénatal pour vers le bas le syndrome et d'autres anomalies chromosomiques devraient être discutés actuellement. Dans l'associé féminin, en particulier les antécédents medicaux appropriés et les résultats physiques incluent ce qui suit : gravidity, parité, résultats de grossesse et résultats associés ; longueur, caractéristiques, début et sévérité menstruels de cycle de dysmenorrhea ; durée de l'infertilité et résultats de tous évaluation et traitement précédents. Le statut alimentaire, l'augmentation marquée de l'activité physique, ou la diminution du grammage peuvent signaler le dysfonctionnement ovulatory. Les deux associés doivent être interrogés au sujet de la chirurgie pelvienne précédente parce qu'elle peut être associée à l'affaiblissement fonctionnel de la région reproductrice. Avec n'importe quelle chirurgie pelvienne, la formation des adhérences peut bloquer ou altérer le fonctionnement tubal chez les femmes. Dans les hommes, la chirurgie pour l'hernie inguinale peut causer la vasectomie négligente ou interférer l'alimentation de sang aux testicules. Souillure anormale précédente de PAP et tout traitement suivant ; médicament courant ; allergies ; le métier et l'utilisation du tabac, de l'alcool et d'autres médicaments illicites sont partie très importante d'estimation. Des symptômes de la maladie thyroïde, douleur pelvienne ou abdominale, galactorrhea, hirsutism, dyspareunia, défauts de naissance d'antécédents familiaux, retardement mental, ménopause tôt ou défaut reproducteur devraient être enquis pendant l'histoire.
Examen physique - grammage et index de masse de corps (BMI), agrandissement thyroïde, nodule ou tendresse, sécrétions de sein et leur caractère, signes d'excès d'androgène - cheveux sur le visage, l'abdomen, les bras et le pied ; tendresse pelvienne ou abdominale, masse pelvienne, anomalie vaginale ou cervicale, sécrétions ou décharge, tendresse ou nodularity dans l'adnexa ou le cul-de-sac. Le criblage pour des infections sexuel-transmises est recommandé pour toutes les femmes au risque moyen à élevé pour l'infection. L'université américaine des obstétriciens et des gynécologues et l'université américaine de la génétique médicale recommandent que le criblage pour la fibrose cystique soit rendu disponible à tous les couples cherchant la préconception ou le soin prénatal (pas simplement ceux avec des antécédents familiaux personnels ou de la fibrose cystique comme précédemment recommandé) et que le criblage devrait être spécifiquement offert aux couples dans les groupes ethniques ou raciaux considérés à un plus gros risque pour transporter une mutation de fibrose cystique (Caucasiens, en particulier ceux de l'origine généalogiquee juive d'Ashkenazi) (5). Toutes les femmes dans qui essayent de concevoir qui l'infection ou la vaccination précédente de rubéole ne peut pas être documentée devraient être examinées pour l'immunité de rubéole et être vaccinées si séronégatives. Les recommandations concernant examiner pour l'immunité de varicella (varicelle) sont plus controversées. Avant l'insémination de distributeur thérapeutique et dans les bénéficiaires estimatifs des oocytes de distributeur ou les embryons, la société américaine pour la médecine reproductrice (ASRM) recommande les maladies sexuellement transmises examinant pour les deux associés ; pour les associés masculins des femmes à inséminer, l'ASRM recommande également vivement le contrôle d'HIV. Pour les bénéficiaires des oocytes ou les embryons de distributeur et leurs associés masculins, l'ASRM recommande le criblage pour le syphilis, hépatite B et C, et l'HIV.
Procédures de diagnostic :
Avant que n'importe quelle recherche formelle commence,
les causes principales de l'infertilité et les composants
fondamentaux de l'évaluation d'infertilité conçue pour les
identifier devraient être décrits pour les couples. Les causes
principales de l'infertilité incluent le dysfonctionnement
ovulatory (15%), la pathologie tubal et péritonéale (30-40%),
et les facteurs masculins (30-40%) ; la pathologie utérine est
généralement rare, et le reste est en grande partie non expliqué.
L'approche systématique standard au diagnostic d'infertilité
implique peu coûteux et les tests non envahissants d'abord, procède
alors aux procédures plus coûteuses ou plus invahissantes. Les
tests pour l'infertilité peuvent habituellement être remplis à
moins de deux cycles ovulatory. La séquence typique de
l'infertilité travaillent-vers le haut :
Étape 1 - Entrevue et examen initiaux ; tests pour
les maladies sexuellement transmises ; discutez
résultats de l'histoire et de l'examen médical tests d'examen et d'ensemble, questions de réponse et
soucis au patient et à son associé.
Étape 2 - Évaluations de laboratoire :
Hommes : Analyse de sperme (après abstinence
appropriée)
Femmes : La Température de Corps Basique (BBT)
;
Lot de détection d'ovulation (commençant jour 10 chez les
femmes par un cycle de 28 jours) (6) ;
Analyses d'hormone selon l'indication (FSH, TSH,
prolactine, DHEAS) ;
Hysterosalpingography (HSG) - peut être des jours 5-13
que vous voulez qu'il soit après que la saignée se soit arrêtée
mais avant ovulation, s'il n'y a aucune preuve des maladies
vaginales ou sexuellement transmises. Pour l'amenorrhea ou l'oligomenorrhea grave, commencez par
des études hormonales et après induction d'ovulation, procèdent aux études ci-dessus.
Étape 3 - Laparoscopie et biopsie endometrial :
Hysterosalpingogram indique l'état ouvert tubal -
laparoscopie (s'indiqué) pendant la phase luteal
Hysterosalpingogram suggère le colmatage tubal
possible - laparoscopie (pendant la phase folliculaire tôt) et
endometrial- biopsie dans la phase luteal en retard dans le
bureau. (contraception de barrière nécessaire actuellement).
Étape 4 - Continuez la recherche basée sur des
résultats positifs
Le procédé reproducteur humain est évidemment complexe. Cependant, aux fins de l'évaluation, il peut être effectivement décomposé en ses éléments plus importants et plus fondamentaux. L'évaluation d'infertilité est conçue pour isoler l'intégrité de chacun de ces composants, en tant que c'est possible, et pour identifier toutes les anomalies qui pourraient altérer ou prévenir la conception. Le pas et l'ampleur de l'évaluation sont basés sur les souhaits du couple, l'âge, la durée de l'infertilité, et tous les dispositifs uniques des antécédents medicaux ou de l'examen physique.
- Facteur masculin - le sperme doit être déposé ou près derrière le cervix ou près derrière la période de l'ovulation, monter dans les trompex utérines, et avoir la capacité de fertiliser l'oocyte.
- Facteur ovarien - l'ovulation d'un oocyte mûr doit se produire, idéalement sur une base régulière, prévisible, cyclique.
- Facteur cervical - le cervix doit retenir, filtrer, consolider, et décharger le sperme dans l'utérus et les trompex utérines.
- Facteur de Tubal - les trompex utérines doivent retenir ovulated des ovules et transportent effectivement le sperme et les embryons.
- Facteur utérin - l'utérus doit être réceptif à l'implantation d'embryon et capable de soutenir la croissance et le développement normaux suivants.
Facteur Masculin :
Les anomalies dans le mâle sont la cause unique de l'infertilité dans approximativement 20% de couples stériles et sont un facteur de cotisation important dans encore 20-40% de couples avec le défaut reproducteur. Beaucoup d'hommes stériles ont médicalement ou chirurgicalement les troubles corrigibles qui, si correctement diagnostiqué et traité, peuvent être surmontés pour leur permettre de réaliser une conception normale avec leurs associés. Dans d'autres, les anomalies légères mais importantes de sperme sont favorables à l'insémination intra-utérine (IUI). Quand tout autrement est futile ou échoue, les technologies reproductrices aidées modernes (ART) peuvent immobile fournir les moyens de réaliser le succès. La fertilisation in vitro (IVF) par l'injection intracytoplasmique de sperme (ICSI) comporte l'injection d'un sperme unique directement dans les hommes mûrs d'offres d'un oocyte jusqu'ici considérés désespérément stériles, une chance réaliste d'engendrer des enfants. Insémination artificielle en utilisant le sperme de distributeur, une fois la seule option pour beaucoup de couples avec l'infertilité masculine de facteur, importante des restes et hautement effective une stratégie de traitement. Bien que le vieillissement ait des effets nuisibles sur le fonctionnement reproducteur masculin, l'impact de l'âge est moins évident qu'il est chez les femmes. La qualité de sperme et l'infertilité de mâle aussi bien que des niveaux de testostérone de production et de sérum d'androgène diminuent très graduellement à mesure que l'âge augmente.
L'évaluation initiale pour l'infertilité masculine de
facteur devrait inclure au moins 2 analyses correctement exécutées
de sperme a obtenu au moins 4 semaines à part. Les paramètres
de sperme peuvent changer considérablement le temps fini, même parmi
les hommes fertiles, et montrent également des variations
saisonnières (6). De façon générale, la chance de
l'infertilité masculine augmente avec le nombre de paramètres
principaux de sperme (concentration, motilité, morphologie) dans la
gamme subfertile ; la probabilité est 2 ou 3 fois plus haut
quand on est qu'anormal, 5-7 chronomètre plus haut quand deux sont
anormaux et 16 fois plus grands quand chacun des trois est anormal.
Les valeurs de référence normales d'analyse de sperme sont :
volume - 1.5 à 5.0 ml ; pH - > 7.2 ; viscosité - <3 (scale 0-4); sperm concentration - >20 millions/ml ; nombre total de sperme - > 40
millions/éjaculent ; pour cent de motilité - > 50% ;
progression vers l'avant - > 2 (échelle 0-4) ;
morphologie normale - > normale de 50%, > normale de 30%, >
normale de 14% ; cellules rondes - <5 million / mL; sperm agglutination - <2 (scale 0-3). Azoospermia describes the absence of sperm on standard microscopic examination. The prevalence of azoospermia is approximately 1% in all men and 10-15% in all men with infertility. Urologic evaluation, if not performed earlier, grossly abnormal semen parameters are indication for a thorough physical examination by an urologist or other specialist in male reproduction; some men also may require further urologic evaluation. Facteur ovarien : Dysfonctionnement
D'Ovulatory
Facteur Cervical :
Le cervix et le mucus cervical participent au procédé reproducteur de plusieurs manières. Le mucus cervical accepte ou retient le sperme du éjaculer et du vagin, exclut tous autres constituants séminaux de plasma et filtre à l'extérieur morphologiquement le sperme anormal, consolide le sperme biochimiquement, et sert de réservoir au sperme, prolongeant de ce fait leur survie et l'intervalle entre les rapports et l'ovulation qui permettront la conception. Les changements cycliques des caractéristiques cervicales de mucus aident à expliquer pourquoi la probabilité jour-spécifique de cycle de la conception monte de façon constante pendant que l'ovulation s'approche et descend immédiatement après. La sécrétion réduite du mucus cervical peut être provoquée par un certain nombre de facteurs, y compris le conization de LEEP et le cauterization du cervix qui détruit les glandes desécrétion de l'endocervix. De temps en temps, la thérapie de clomiphene supprime la sécrétion de mucus. L'oestrogène stimule la production cervicale de mucus et la progestérone l'empêche.
Le test postcoital - également connu sous le nom de test de Sims-Huhner a été la méthode traditionnelle pour identifier l'infertilité cervicale de facteur. C'a été une partie d'évaluation d'infertilité pendant plus de 100 années, mais le consensus de l'opinion dégagé aux ETATS-UNIS est que son temps a passé (8). Le résultat d'essai a peu ou pas de valeur pour le traitement de planification dans la grande majorité de couples. D'ailleurs, les rapports et l'examen programmés de bureau sont bientôt ensuite également des incommodes, un embarras, et une intrusion fâcheuse pour beaucoup de couples, s'ajoutant plus loin à leur fardeau d'effort. Par conséquent, le contrôle postcoital courant est inutile. Il peut être sans risque réservé pour ces peu dans qui résulte affectera de manière dégagée la stratégie de traitement.
Facteur de Tubal :
L'occlusion de Tubal et les adhérences adnexal sont parmi les causes les plus comparatrices de l'infertilité et du diagnostic primaire dans approximativement 30-35% de couples stériles. Une histoire de la maladie inflammatoire pelvienne (PID), d'avortement septique, d'annexe rompue, de chirurgie tubal, ou de grossesse ectopique suggère la possibilité des dégâts tubal. PID est incontestablement la cause principale de l'infertilité tubal de facteur et des grossesses ectopiques. Les études classiques chez les femmes avec PID diagnostiquées par la laparoscopie ont indiqué que le risque d'infertilité tubal suivante augmente avec le nombre et la sévérité d'infections pelviennes ; générale, l'incidence est approximativement 10-12% après un épisode, 23-35% après deux, et 54-75% après trois épisodes de PID aigu (9). Hysterosalpingography (HSG) et laparoscopie sont les deux méthodes classiques pour l'évaluation de l'état ouvert tubal dans les femmes stériles et sont complémentaires plutôt que mutuellement exclusif ; chacun fournit des informations utiles que l'autre pas et chacun a des avantages et des inconvénients. Les images de HSG la cavité utérine et indique l'architecture interne du lumen tubal, dont ni l'un ni l'autre ne peuvent être évalués par la laparoscopie. La laparoscopie fournit des informations détaillées au sujet de l'anatomie pelvienne que HSG ne peut pas, y compris des adhérences, endométriose, et de pathologie ovarienne. HSG mieux est programmé pendant l'intervalle du jour 2-5 juste après l'extrémité des menses pour réduire au minimum le risque d'infection, pour éviter l'interférence du sang intra-utérin et du caillot, et pour prévenir n'importe quelle possibilité qu'et HSG pourrait être exécuté dans pas encore un cycle de conception. La discussion concernant les avantages et les inconvénients relatifs des médias hydrosolubles d'huile et de contraste a fait rage pendant des années. L'un ou l'autre médias est un choix approprié. Les implications cliniques sont que quand HSG indique l'obstruction il y a toujours une probabilité relativement élevée (approximativement 60%) qui le tube est en fait ouvert (secondaire au spasme), mais quand HSG démontre l'état ouvert il y a peu de chance que le tube est occlu réellement (approximativement 5%).
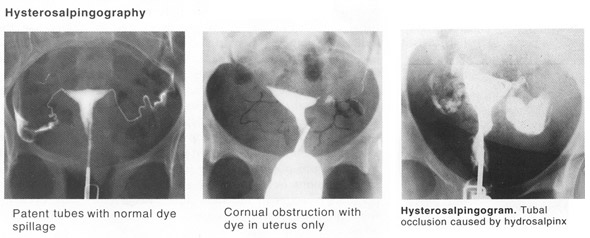
Facteur Utérin :
Les anomalies de l'utérus sont une cause relativement rare de l'infertilité mais devraient toujours être considérées. Les anomalies utérines anatomiques qui peuvent compromettre la fertilité incluent les malformations congénitales, les leiomyomas, et les adhérences intra-utérines ; des polypes endometrial ont été également impliqués, mais leurs implications reproductrices sont les plus peu claires. Il y a trois méthodes fondamentales pour l'évaluation de la cavité utérine, y compris le hysterosalpingography (HSG), des ultrasons standard de transvaginal ou des ultrasons de transvaginal avec le contraste salin (sonohysterography) et de hysteroscopy. Chacun a des avantages et des inconvénients et le choix parmi eux devraient être conçus en fonction les besoins du patient individuel.
Infertilité Non expliquée :
On le diagnostique quand tous les éléments standard de la normale de rendement d'évaluation d'infertilité résultent. L'incidence de l'infertilité non expliquée s'étend de 10% aussi à haut que 30% parmi les populations stériles. À un minimum, le diagnostic de l'infertilité non expliquée implique une analyse normale de sperme, une preuve objective d'ovulation, une cavité utérine normale, et l'état ouvert tubal bilatéral. La nécessité pour la laparoscopie diagnostique dans l'évaluation des couples avec l'infertilité non expliquée a été controversée. La laparoscopie certainement peut indiquer les facteurs et l'endométriose tubal autrement non détectés qui méritent le traitement spécifique ou qui pourraient limiter l'efficacité des traitements empiriques. L'infertilité non expliquée représente probablement l'extrémité inférieure de la distribution normale de l'efficacité de la reproduction ou les anomalies du fonctionnement de sperme ou d'oocyte, de la fertilisation, de l'implantation, ou du développement de pré-embryon qui ne peuvent pas être sûrement trouvées par des méthodes standard d'évaluation. La probabilité d'une grossesse traitement-indépendante diminue progressivement avec l'augmentation de l'âge de l'associé féminin et de la durée croissante de l'infertilité. Après 3 ans d'infertilité, la probabilité d'une grossesse spontanée tombe approximativement à 40%, et après 5 ans la probabilité d'une grossesse spontanée tombe à 20% de ce qu'il était quand les couples ont commencé des efforts de concevoir. Bien que beaucoup de couples avec l'infertilité non expliquée puissent être prévus concevoir sans traitement, leur fécondité déjà basse et solidement en baisse de cycle fournit la justification suffisante pour le traitement d'offre à ceux est concernée assez pour consulter un médecin.
Tous les traitements pour l'infertilité non expliquée sont empiriques et tous sont conçus, one-way ou des autres, pour augmenter la densité de gamete, rassemblant plus que les numéros habituels des oeufs et du sperme d'une manière opportune. Les traitements recommandés pour l'infertilité non expliquée ont inclus l'insémination intra-utérine (IUI), la stimulation ovarienne (citrate de clomiphene, gonadotropins exogènes) pour réaliser la superovulation de plus qu'un ovule unique, superovulation combinée avec IUI, et ont aidé des technologies reproductrices (ART). Parmi des couples avec l'infertilité non expliquée, la fertilisation in vitro (IVF) est le traitement préféré pour certains et le traitement du dernier recours pour d'autres (10). De façon générale, les effets de traitement des diverses thérapies pour l'infertilité non expliquée sont relativement petits, et le traitement peut seulement accélérer la grossesse pour les couples qui concevraient finalement tout seuls, donnée le temps.
Décision-Fabrication légale et morale dans la médecine reproductrice :
Les avances constantes en technologie et polémique morale l'assurent a un profil public élevé. Aux Etats-Unis et dans le monde entier, des fournisseurs d'aujourd'hui de soins de santé sont défiés par l'impact de la technologie reproductrice aidée. Bien que la création délibérée des embryons humains pour le la recherche scientifique est compliquée par moral et les éditions pratiques, un arrangement détaillé des événements cellulaires et moléculaires se produisant pendant la fertilisation humaine est essentiel, en particulier pour l'infertilité d'arrangement. Aux Etats-Unis, il y a la nécessité d'améliorer mortalité et morbidité maternelles et de fetal/neonatal en proposant la législation réglant la technologie reproductrice aidée (ART) et soutenant des transferts uniques d'embryon sans plus de 2 tels transferts (11). Commençant par le diagnostic de l'infertilité, les fournisseurs ont une responsabilité d'instruire, aviser, et traiter les couples stériles. Du moment la grossesse avec des multiples est confirmée, les familles sont confrontées aux facteurs de force incroyables comprenant la prise de décision sur la réduction multifetal ou sélective. Actuellement aux Etats-Unis, la législation ne règle pas l'ART, y compris l'induction d'ovulation/perfectionnement et l'IVF. Bien que les Etats-Unis aient art de l'auto-portrait-regulation par l'intermédiaire du reportage limité par leur organisme professionnel et du centre pour le contrôle et la prévention de maladie, un numéro illimité des embryons peut être transféré. Malheureusement, le démuni de beaucoup de fournisseurs de soins de santé a identifié la responsabilité et le fardeau placés sur les familles et la société dans l'ensemble. Le manque de femmes réglementaires de moyens peut devenir enceinte avec les multiples d'ordre supérieur, que des éditions sérieuses les pas moraux d'augmenter et moraux de
Great ont été faits en technologie reproductrice aidée (ART) et presque toutes les formes de subfertility sont maintenant favorables au traitement. Le concept de "quand la durée de vie commence" est beaucoup plus nuanced à la plupart des Américains (12). Avec une croyance fondamentale que toute la durée de vie est sacrée et commence à la conception - un zygote unicellulaire a le potentiel de aller bien à une personne. C'est la logique morale. Le public américain continue à soutenir les polices impliquées et nous espérons que ce chapitre a visé la base sur laquelle les jugements sont faits. À l'aube de l'ère genomic, avec sa recherche sans précédent, il y a une opportunité de demander aux bonnes questions au médecin de
Summary:
The et les patients doivent décider, en
utilisant les directives statistiques, quand des mesures plus
agressives et plus invahissantes devraient être considérées ou
quand le traitement devrait être arrêté. Puisque le diagnostic et
le traitement de l'infertilité peuvent être financièrement
imposants et stressants pour quelques couples, les médecins peuvent
choisir d'arrêter le traitement avant d'épuiser toutes les
possibilités. L'arrêt de toutes les manoeuvres diagnostiques et
thérapeutiques pendant quelques mois peut fournir aux couples le
reste mental et physique requis pour procéder à une recherche et à
un traitement complets. Dans quelques couples, quoique l'infertilité
ait été totalement résistante au traitement agressif, la femme
conçoit spontanément tout en attendant pour commencer la
fertilisation in vitro ou après que discontinuant le traitement <
p>When toutes les options aient été épuisés ou les couples ne
souhaitent plus continuer le traitement, l'adoption devrait être
discutée et des moyens être fournie. Cependant, puisque les demandes
de l'adoption dépassent loin les bébés en bonne santé adoptables
disponibles, ceci doit être discuté ouvrir avec les couples. En
conseillant le bidon aidez les couples pour faire face à la
possibilité de stérile restant.
I. arrangement a aidé Technologie Reproductrice (ART)
II. un impact de Psychological d'Infertility
III. Ethical établit dans la santé reproductrice : Ce Balance Sensible
Acknowledgement: gratitude est exprimé à Dr. Bradley J. Van Voorhis pour partager son expertise et recherche à ce colloque. Nous à la santé des femmes et au centre d'éducation (WHEC) sommes reconnaissants à lui pour son amitié, support et conseils. Ses perspicacités en endocrinologie reproductrice ont influencé beaucoup en préparant ce manuscrit.
References :
- Nikolaou D, Templeton A. Early ovarian aging: a hypothesis -- Detection and clinical relevance. Hum Reprod. 2003;18:1137-1140
- Chen TH, Chang SP, Tsai CF et al. Prevalence of depressive and anxiety disorders in an assisted reproductive technique clinic. Hum Reprod. 2004;19(10)2313-2318
- National Institute of Diabetes & Digestive & Kidney Disease of the NIH. Statistics related to overweight and obesity. niddk.nih.gov/health/nutrit/pubs/statobes.htm. Accessed February 10, 2006
- Hull MG, North K, Taylor H et al. Delayed conception and active and passive smoking. The Avon Longitudinal Study of Pregnancy and Childhood Study Team. Fertil Steril. 2000;74:725-730
- American Society for Reproductive Medicine. Optimal evaluation of the infertile female. A practice committee report, Birmingham, AL, 2000
- Nielsen MS, Barton SD, Hatasaka HH et al. Comparison of several one-step home urinary luteinizing hormone detection test kits to OvuQuick. Fertil Steril. 2001;76:384-387
- Chen Z, Toth T, Godfrey-Bailey L et al. Seasonal variation and age-related changes in human semen parameters. J Androl. 2003;24:226-229
- Oei SG, Keirse MJ, Bloemenkamp KW et al. European postcoital tests: opinions and practice. Br J Obstet Gynaecol. 1995;102-106
- Evers JLH, Land JA, Mol BW. Evidence-based medicine for diagnostic question. Seminars Reprod Med. 2003;21:9-15
- Goverde AJ, McDonnell J, Vermeiden JP et al. Intrauterine insemination or in-vitro fertilization in idiopathic subfertility and male subfertility: a randomized trial and cost-effectiveness analysis. Lancet. 2000;13:355-360
- Licciardi F, Berkeley AS, Krey L et al. A two- versus three-embryo transfer: the oocyte donation model. Fertil Steril. 2001;75:510-513
- Sandel MJ. Embryo ethics -- the moral logic of stem-cell research. N Engl J Med. 2004;351:207-209
Publié: 23 September 2009
Dedicated to Women's and Children's Well-being and Health Care Worldwide
www.womenshealthsection.com


